Toxoplasmose
Sommaire
Histoire naturelle
Épidémiologie
Contamination et transmission materno-fœtale
Signes cliniques
Mesures préventives primaires
Dépistage de la séroconversion, interprétation de la sérologie chez la femme enceinte et conduite à tenir
Complications
Traitement
Histoire naturelle
La toxoplasmose est une maladie parasitaire ubiquitaire. C’est une zoonose due à un parasite protozoaire cosmopolite nommé Toxoplasma gondii.
Dans la majorité des cas, elle est asymptomatique.
Mais, lorsqu’une primo-infection est contractée pendant la grossesse, elle peut présenter un risque grave pour le fœtus.
Épidémiologie
La séroprévalence en France varie selon l’âge, la région, les facteurs climatiques et les habitudes alimentaires. Environ 70 % des femmes enceintes ne sont pas immunisées contre T. gondii, et 0,2 % d’entre elles font une séroconversion au cours de la grossesse.
La prévalence de la toxoplasmose congénitale est de 0,3 pour 1000 naissances en 2010.
Dans les pays développés, la contamination est essentiellement d’origine alimentaire.
Contamination et transmission materno-fœtale
Le risque de transmission materno-fœtale varie selon le terme de la grossesse : La transmission verticale augmente au fur et à mesure de la grossesse, de 6 % à T1 et de ≈75 % à T3.
A noter que la sévérité de l’atteinte congénitale évolue de façon inverse : Si la contraction se fait au 1er trimestre cela est plus grave car les organes se mettent en place en début de grossesse.
Cet risque d’atteinte congénitale ne survient que lors d’une primo-infection chez la femme enceinte.
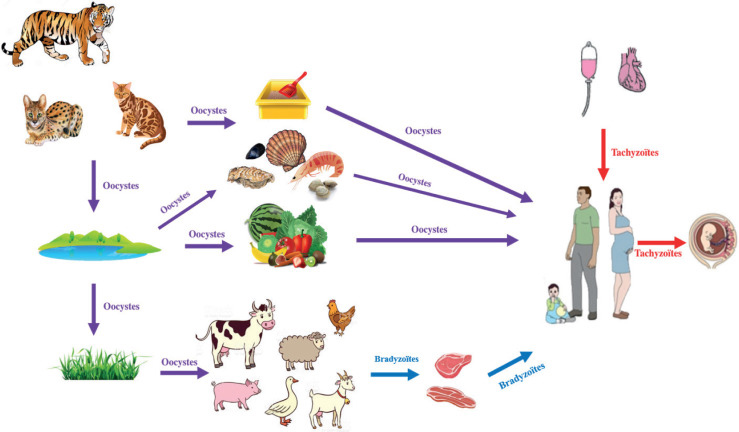
Sources de contamination de la toxoplasmose. Image adaptée de Hunter et Sibley, 2012, tirée du dossier scientifique de Isabelle Villena et Laurence Lachaud.
Signes cliniques
Chez les individus immunocompétents, l’infection par Toxoplasma est asymptomatique dans 90% des cas. Elle peut aussi se traduire par un syndrome d’allure grippal : Lymphadénopathie, asthénie, fièvre, malaise.
La période d’incubation d’une infection à toxoplasmose est de 5 à 18 jours.
Mesures préventives primaires
Il est nécessaire en tant que médecin d’apporter une information adaptée, claire et complète à toute patiente enceinte non immunisée, y compris 3 mois en anté-conceptionnel.
Cette prévention primaire passe par les recommandations hygiéno-diététiques suivantes :
- Se laver les mains avant chaque repas et après avoir manipulé des crudités, de la viande crue ou après avoir jardiné.
- Se laver les mains après un contact avec tout animal domestique (En particulier les chats). A noter : Les griffures de chat ne transmettent pas le toxoplasme.
- Porter des gants pour jardiner ou pour nettoyer la litière du chat. (Si possible, le faire faire par une tierce personne).
- Le bac à litière du chat doit être lavé à la javel ou à une eau > 70°C régulièrement.
- Laver à grande eau les ustensiles de cuisine et les plans de travail.
- Bien cuire tout type de viande à cœur.
Le micro-ondes n’est pas recommandé car la cuisson est trop aléatoire et risquerait de ne pas tuer le parasite s’il est présent. - Laver à grande eau systématiquement tous les légumes et herbes aromatiques.
- Mesures supplémentaires recommandées : Congeler la viande à des températures < -18 °C ou à - 12 °C pendant 3 jours pour détruire les kystes. Lors des repas à l’extérieur, consommer la viande bien cuite et éviter les crudités (préférer les légumes cuits).
Dépistage de la séroconversion, interprétation de la sérologie chez la femme enceinte et conduite à tenir
Depuis 1978, un programme de prévention de la toxoplasmose congénitale chez les femmes enceintes existe en France.
Ce dépistage est basé sur la sérologie toxoplasmose : IgM et IgG
- Obligatoire avant la fin du 1er trimestre (Sauf si immunité maternelle antérieure documentée) : Déterminer le statut immunitaire maternel
- Surveillance sérologique mensuelle jusqu’à l’accouchement pour toute femme enceinte non immunisée.
Plusieurs cas de figure peuvent apparaître :
En l’absence d’IgG et d’IgM : La femme est considérée non immunisée.
Sérologie mensuelle jusqu’à l’accouchement avec une dernière sérologie en post- partum (1 mois après l’accouchement).
IgG+ et IgM- en début de grossesse : Il s’agit le plus souvent d’une immunité ancienne, antérieure à la grossesse.
Ce résultat doit être confirmé :
- Soit par un résultat antérieur attestant de la positivité.
- Soit par une cinétique d’anticorps avec une 2e sérologie réalisée 3 semaines après dans un même laboratoire. Si les taux sont en augmentation significative, il peut s’agir d’une primo-infection ou d’une réinfection (mais aux risques très faibles pour le fœtus).
Tout se complique en présence d’IgM :
Le plus grand défi dans le diagnostic de séroconversion toxoplasmose est de dater l’infection aiguë (primaire) et de la distinguer de l’infection passée (chronique).
En cas d’IgM+ et IgG- : Une infection récente est suspectée.
– Contrôle de la sérologie à 2-3 semaines.
– Si apparition d’IgG = séroconversion.
A savoir que les IgM sont peu spécifiques et peuvent augmenter avec différents types de virus, le fait qu’elles augmentent de manière isolée n’est pas suffisant pour conclure à une primo-infection.
Dans le cadre d’une séroconversion avec IgG+ et IgM+ : Il faut dater l’infection pour estimer le risque de transmission maternofœtale.
Réalisation du test d’avidité des IgG (C’est la force de liaison des anticorps à l’antigène) :
- Si l’index est élevé : c’est en faveur d’une infection ancienne.
- Si l’index est faible : c’est en faveur d’une infection récente.
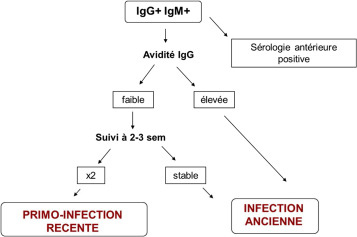
D’après L. Mandelbrot, « Toxoplasmose pendant la grossesse : proposition actuelle de prise en charge pratique ».
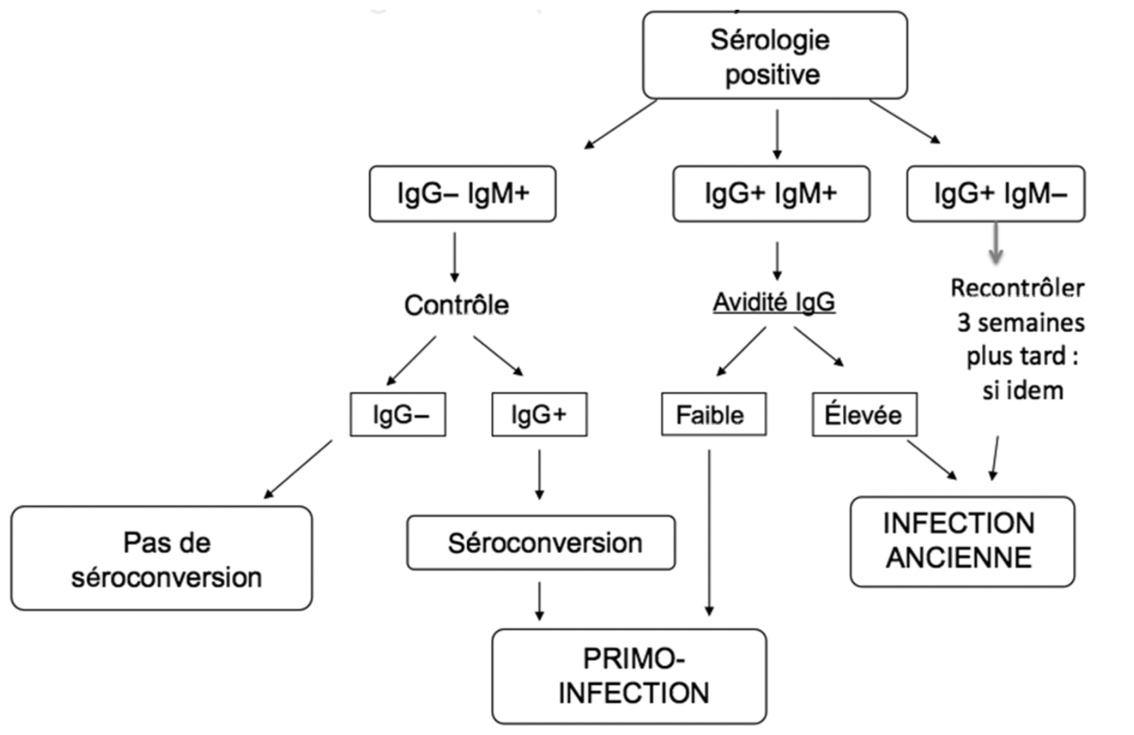
Résumé du raisonnement diagnostic face à une sérologie toxoplasmose, d’après le CNGOF
Un système de surveillance (Toxosurv) spécifique de la toxoplasmose congénitale a été mis en place en 2007.
- Orientation rapide de toute femme ayant une séroconversion suspectée ou confirmée, vers un gynécologue obstétricien, en lien avec un Centre pluridisciplinaire de diagnostic prénatal (CPDPN) pour réaliser le diagnostic pré-natal et poser le pronostic.
- Un suivi échographique rapproché et une amniocentèse avec analyse PCR du liquide amniotique (1 mois après la date présumée de la séroconversion), seront nécessaires.
La suite de la prise en charge n’est donc plus du ressort de la médecine générale en cas de séroconversion.
Complications
La plupart des toxoplasmoses congénitales sont asymptomatiques à la naissance.
Au 1er et début 2e trimestre : L’infection peut être responsable de fausses couches et de MFIU (1,5 % des fœtus infectés).
Les formes sévères sont peu fréquentes, et sont surtout représentées par :
- Les fœtopathies généralisées.
- Les lésions neurologiques (hydrocéphalie, micro ou macrocéphalie, calcifications intra-cérébrale, dilatation ventriculaire, retard mental, épilepsie, déficit psychomoteur) ou lésions ophtalmologiques (cataracte, strabisme, névrite optique, nécrose rétinienne, uvéites).
Au 3e trimestre : Les lésions sont souvent infra-clinique et plus d’ordre sensoriel : choriorétinites (30% des cas), surdité.
Traitement
Traitement de 1ère intention en prévention de la transmission materno-fœtale sont :
- < 14 SA : En cas de doute sur une séroconversion à la toxoplasmose et dans l’attente des résultats d’avidité à J15, un traitement par Spiramycine doit être instauré (9 MUI/j tous les jours jusqu’à l’accouchement).
- Si séroconversion à T3 ou Si la PCR du liquide amniotique revient positive à toxoplasma gondii, la stratégie du traitement change : Association Pyriméthamine et Sulfadiazine. L’initiation le plus tôt possible de ce traitement permet de réduire les risques d’atteintes cérébrales ou oculaires.
Mis à jour le 12 mars 2022.
Haute autorité de santé (HAS). Diagnostic biologique de la toxoplasmose acquise du sujet immunocompétent (dont la femme enceinte), la toxoplasmose congénitale (diagnostic pré- et postnatal) et la toxoplasmose oculaire. Février 2017. 80 pages. Disponible sur :
https://www.has-sante.fr/upload/docs/application/pdf/2017-02/argumentaire_toxoplasmose_me_to.pdf
Nogareda F, Le Strat Y, Villena I, De Valk H, Goulet V. Incidence and prevalence of Toxoplasma gondii infection in women in France, 1980–2020: model-based estimation. Epidemiol Infect 2014;142(08):166170.
A. Thevenon. Toxoplasmose et grossesse : connaissance et application des recommandations hygiéno-diététiques chez les femmes enceintes non immunisées. Mémoire pour l’obtention du diplôme d’état de sage-femme. 2016. 60 pages
Villena I, Lachaud L. Toxoplasmose et grossesse. Revue Francophone des Laboratoires. 1 févr 2019;2019(509):529.
Paquet C, Yudin MH, Allen VM, Bouchard C, Boucher M, Caddy S, et al. Toxoplasmose pendant la grossesse : prévention, dépistage et traitement. J Obstet Gynaecol Can 2013;35(285):S1-S8.
Mandelbrot L, Kieffer F, Wallon M, Winer N, Massardier J, Picone O, et al. Toxoplasmose pendant la grossesse : proposition actuelle de prise en charge pratique. Gynécologie Obstétrique Fertilité & Sénologie [Internet]. 5 mars 2021. Disponible sur: https://www.sciencedirect.com/science/article/pii/S2468718921000520
Teimouri A, Mohtasebi S, Kazemirad E, Keshavarz H. Role of Toxoplasma gondii IgG Avidity Testing in Discriminating between Acute and Chronic Toxoplasmosis in Pregnancy. J Clin Microbiol. 2020 Aug 24;58(9):e00505-20. doi: 10.1128/JCM.00505-20. PMID: 32321784; PMCID: PMC7448626.
Dr A. Lamouroux. Infections et grossesse. CHU Nimes. DIU « Formation complémentaire en gynécologie obstétrique pour le médecin généraliste ». CHU Nimes. Juin 2020.
Collège National des Gynécologues et Obstétriciens Français (CNGOF). Prévention des risques fœtaux : infection, médicaments, toxiques, irradiation. Chapitre Toxoplasmose. Item 26. Elsevier Masson. 4e édition 2018. Pages 355 à 357.
Robert-Gangneux F, Dion S. Toxoplasmose de la femme enceinte. Journal de Pédiatrie et de Puériculture. 2020;33(5):20920.
